В России стремительно распространяется новый вид туберкулеза — лекарства его не берут
Три пациента
Пациент А провел в заключении в общей сложности 12 лет, принимал наркотики, заразился ВИЧ. В СИЗО его сажали в переполненные камеры, где были больные туберкулезом. В колонии он не угодил администрации — его били, держали в холодном изоляторе. Через некоторое время состояние его здоровья сильно ухудшилось, он получил диагноз «туберкулез с множественной лекарственной устойчивостью» (МЛУ-ТБ), но отказался от лечения. Оказавшись на свободе, продолжил принимать наркотики. Но заболевание прогрессировало, и в итоге он попал в стационар для больных туберкулезом.
Пациент Б заболел воспалением легких и лежал в больнице. Ему позвонил начальник и, угрожая увольнением, приказал выходить на работу немедленно, что тот и сделал. Через несколько месяцев он опять начал кашлять и решил, что это снова воспаление легких. Пытался лечиться самостоятельно, принимая прописанные в больнице лекарства и продолжая работать. Кашель не проходил, и, обратившись к врачу, он узнал, что у него МЛУ-ТБ. Лечился в больнице, потом начал работать и лечился амбулаторно — не работать он не мог, так как надо было поддерживать семью. Потом он отправился на заработки на север, где ему предложили высокую зарплату. Но условия были очень плохие: длинный рабочий день, холод, работа на улице. Туберкулез вернулся, и пациент Б оказался в больнице.
Пациентка В — на пенсии, но продолжала работать уборщицей в продуктовом магазине. Неофициально — потому что это единственная работа, которую она смогла найти, а деньги очень нужны семье. До госпитализации ее день начинался в пять утра: приготовив завтрак, она шла на работу. После уборки в магазине она возвращалась домой, чтобы сидеть с внуками — детьми своего сына, с которым дети остались после того, как мать была лишена родительских прав. Поскольку пациентка В страдала хроническим бронхитом, она не обратила внимания на усилившийся кашель и лечила его самостоятельно. Только когда однажды утром она не смогла встать, то вызвала скорую и вскоре узнала, что у нее МЛУ-ТБ.
 Флюoрография в городском противотуберкулезном диспансереФото: Валентина Свистунова/Интерпресс/PhotoXpress.ru
Флюoрография в городском противотуберкулезном диспансереФото: Валентина Свистунова/Интерпресс/PhotoXpress.ru
Все это рассказы реальных пациентов стационара для больных МЛУ-ТБ, собранные в ходе выполнения исследовательского проекта в этом году. Истории разные, но похожие: везде бедность, невежество, одиночество. И везде медицинская помощь не стыкуется с реалиями жизни пациентов. В союзе с мутировавшей палочкой Коха все это обещает России скачок новой болезни — того самого МЛУ-ТБ.
Новое лицо старой болезни
Туберкулез является одной из 10 ведущих причин смертности в мире, забирая больше жизней, чем ВИЧ-СПИД. По расчетам Всемирной организации здравоохранения (ВОЗ), на 2015 год — последний год, по которому доступна эта статистика, — в России заболели туберкулезом 115 тысяч человек. По российской статистике — 84 515 человек. Разница в цифрах объясняется тем, что международные и российские специалисты считают по-разному: первые моделируют заболеваемость, вторые учитывают число впервые зарегистрированных больных (в последнем случае те, кто не обратились за помощью, в статистику не попадают).
В 2015 году в стране были зарегистрированы 13 484 смерти от туберкулеза. По расчетам ВОЗ, реальная смертность выше — 16 500 человек.
ВОЗ подчеркивает, что туберкулез излечим и предотвратим. Однако за сто с лишним лет, прошедших после открытия Робертом Кохом бактерии-возбудителя туберкулеза, полностью взять болезнь под контроль так и не удалось.
С момента этого открытия появились многочисленные эффективные лекарства и диагностические технологии. Однако успехи научной медицины породили ложное чувство безопасности. Поэтому реванш туберкулеза многих застал врасплох: вспышки туберкулеза в США в 1990-х, стремительный рост заболеваемости в странах бывшего СССР в это же время, множащиеся сообщения о случаях туберкулеза, устойчивого к одному или нескольким лекарствам, а с середины 2000-х — появление туберкулеза, устойчивого ко всем препаратам, которыми мы располагаем в настоящий момент.
Откуда берется устойчивость к лекарствам? Если лечение неправильное или не доведено до конца, происходит селекция устойчивых мутантов: микроорганизмы, которые не погибают от применения лекарственных средств, получают значительные преимущества. Накопление таких мутаций приводит к появлению все более и более устойчивых возбудителей болезни.
По данным ВОЗ, за 2015 год в мире туберкулезом с множественной лекарственной устойчивостью заболели 580 тысяч человек. Лидируют здесь Индия, Китай и Россия, на которые пришлись 45% случаев.
Советы против палочки Коха
По сравнению с поздним советским периодом заболеваемость туберкулезом в России сильно выросла.
Система контроля и лечения туберкулеза появилась у нас в 1918 году. В развитом виде она включала в себя сеть диспансеров, обеспечивающих доступ к диагностике, лечению и реабилитации, массовые рентгенологические обследования и туберкулинодиагностику (использование пробы Манту), всеобщую вакцинацию БЦЖ, специализированные больничные и санаторные койки.
Советские врачи обычно госпитализировали пациентов на все время лечения, чтобы обеспечить регулярный прием лекарств и питание, а также чтобы изолировать их от других людей. Что важно, с 1960 года пациенты получили право на 10 месяцев поддержки по нетрудоспособности, на защиту рабочего места на период лечения и на дополнительную жилую площадь (щедрая мера, учитывая, что многие люди жили в весьма стесненных условиях).
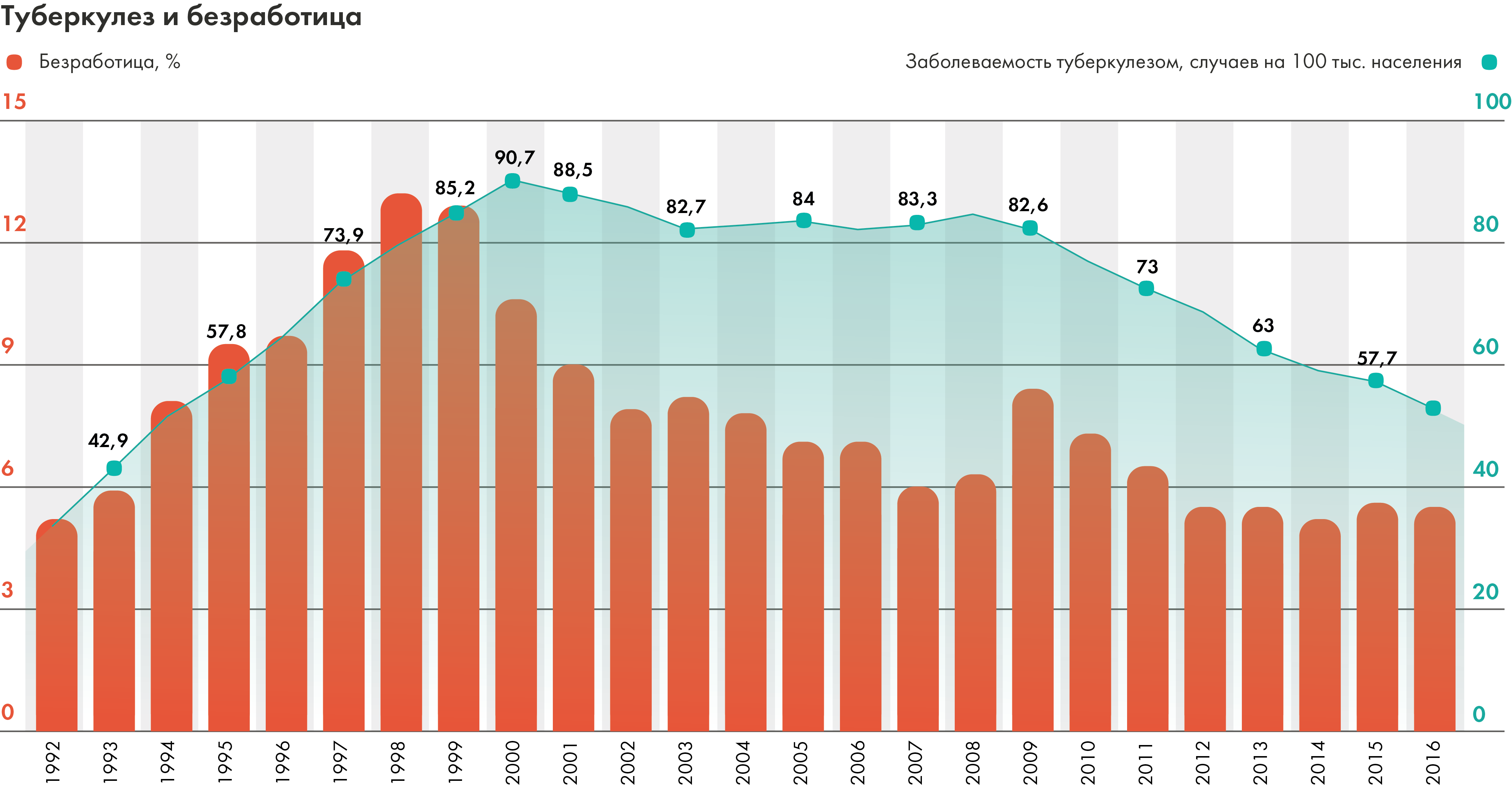
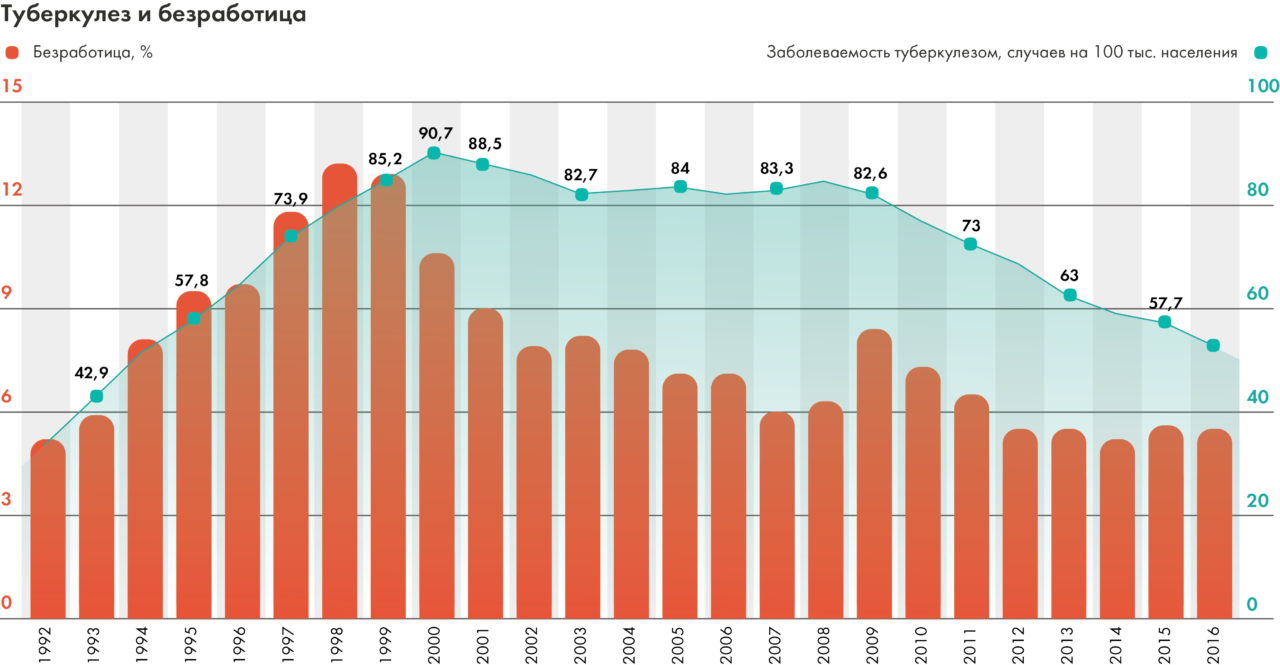
В результате к 1991 году заболеваемость туберкулезом снизилась до рекордного показателя в 34 случая на 100 тысяч населения.
С развалом Союза заболеваемость к 2000 году подскочила до 90,7 случаев на 100 тысяч населения (то есть, почти втрое). Очевидно, что этот скачок имеет двойную природу. С одной стороны, из-за нехватки финансирования, медицинских специалистов и лекарств была нарушена работа системы здравоохранения. Многие пациенты не получали адекватного лечения и, будучи опасными для окружающих, продолжали находиться в обществе. С другой стороны, крах социальной защиты, невозможность удовлетворить самые базовые потребности и рост употребления алкоголя привели к снижению иммунитета многих здоровых людей и, соответственно, к увеличению вероятности заболевания.
Болезнь бедных
Туберкулез имеет биосоциальную природу: бактерии и запускаемые ими патологические процессы действуют совместно с социальными проблемами.
В частности, туберкулезу особенно подвержены незащищенные группы населения. Так, начиная с 1992 года (когда появились официальные данные по уровню безработицы) стало заметно, что значительную долю среди тех, у кого туберкулез выявлен впервые, составляют безработные. В 2010 году уровень заболеваемости среди безработных составил 850 на 100 тысяч — в 22 раза выше, чем среди работающих. По последним данным, безработные по-прежнему составляют основную долю впервые выявленных больных, причем эта доля растет.
 Источники: Туберкулез в Российской Федерации. 2011 г., Эпидемическая ситуация по туберкулезу в России
Источники: Туберкулез в Российской Федерации. 2011 г., Эпидемическая ситуация по туберкулезу в России
Настоящим рассадником туберкулеза стала Федеральная служба исполнения наказаний (ФСИН). В 2014 году заболеваемость в ее учреждениях составила 984 человека на 100 тысяч. И это неплохой показатель, потому что в 1999 году было 4347 на 100 тысяч.
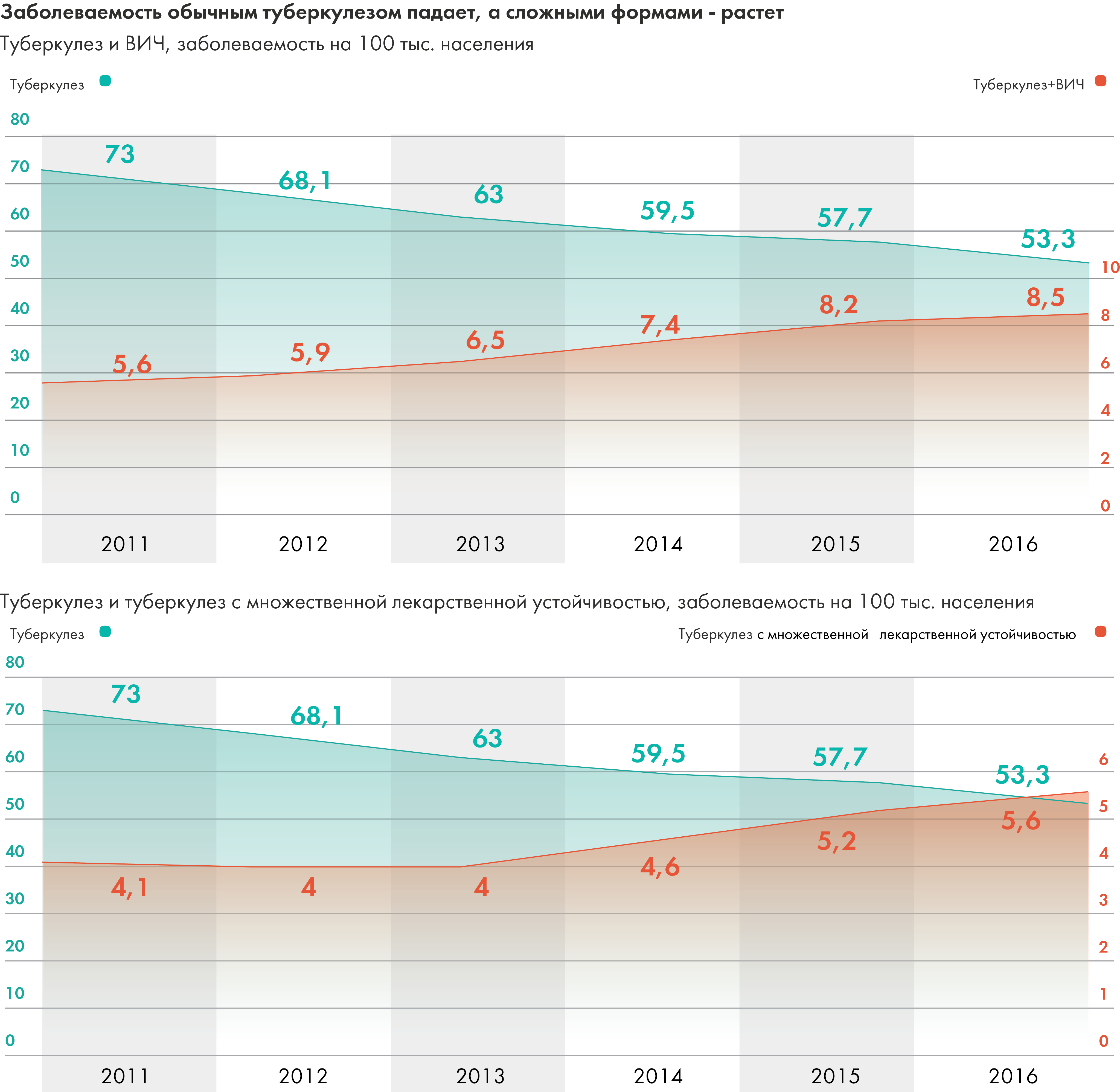
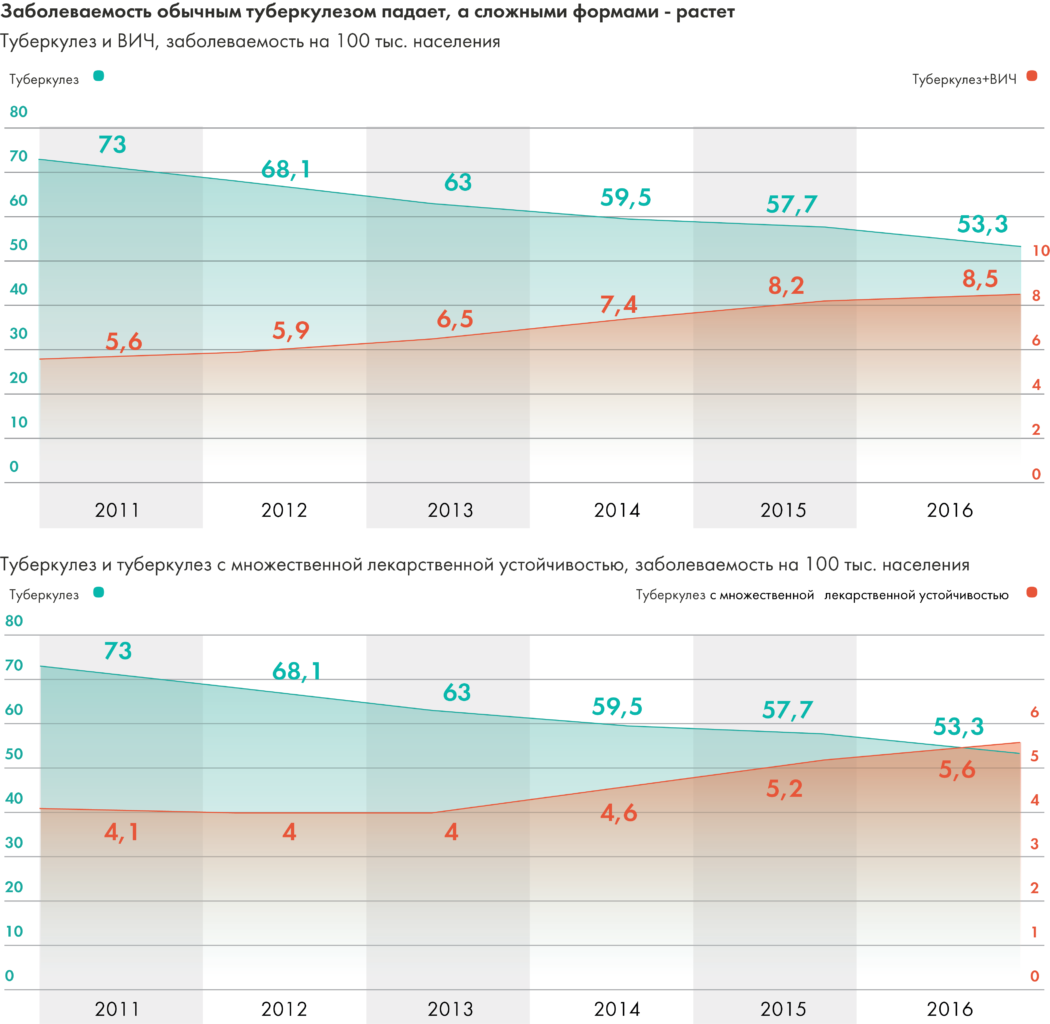
Почти в 30 раз большему риску заболеть туберкулезом подвержены ВИЧ-инфицированные. На фоне роста заболеваемости ВИЧ в стране эта проблема приобретает все большие масштабы. Например, с 1999 по 2011 год число случаев туберкулеза, сочетанного с ВИЧ-инфекцией, увеличилось более чем в 50 раз. За 2016 год таких случаев было зарегистрировано 12 489, и тенденция к росту сохраняется.
Новый русский мутант
Поскольку с 2009 года отмечается плавное снижение общей заболеваемости, в том числе в учреждениях ФСИН, можно было бы сказать, что ситуация улучшается, если бы не одно но. Да, общая заболеваемость снижается, но заболеваемость устойчивыми вариантами туберкулеза, которые дорого, сложно, а то и почти невозможно вылечить, — растет.
 Источник: Эпидемическая ситуация по туберкулезу в России
Источник: Эпидемическая ситуация по туберкулезу в России
В результате накопившихся в 1990-е проблем с организацией лечения и инфекционного контроля, к началу 2000-х в стране появился источник туберкулеза с лекарственной устойчивостью, который продолжает пополняться за счет недолеченных больных. Заболеваемость туберкулезом с лекарственной устойчивостью растет. Причем примечателен разрыв между заболеваемостью МЛУ-ТБ, которую регистрируют учреждения здравоохранения в России, и расчетами ВОЗ. Например, в 2015 году были зарегистрированы 7602 случая МЛУ-ТБ (5,2 человека на 100 тысяч населения), в то время как ВОЗ указывает цифру 60 тысяч (42 человека на 100 тысяч населения), куда включает больных с МЛУ-ТБ (туберкулез, устойчивый к рифампицину и изониазиду) и РУ-ТБ (туберкулез, устойчивый к рифампицину). То есть, вероятно, что большинство случаев лекарственной устойчивости просто не выявляются.
Что делать
Многие возлагают надежды на новые противотуберкулезные препараты, находящиеся сейчас в разработке. Но вся история эволюции методов лечения за последний век показывает, что самых инновационных лекарств недостаточно. Все равно будет развиваться устойчивость.
Причина в уже упомянутой биосоциальной природе туберкулеза, в том числе его лекарственно устойчивых вариантов. Хотя все случаи туберкулеза вызывают одни и те же микобактерии, передающиеся воздушно-капельным путем, среди людей риск заболеть распределяется неравномерно. Туберкулез — преимущественно болезнь бедности, незащищенности, социальной изоляции. И именно эти же факторы стимулируют развитие и распространение устойчивости.
Людям, которые не хотят или не могут лечиться, инновационные лекарства помогут только в одном случае — в сочетании с подходом, который называют социальной медициной. Один из вариантов этого подхода — предложенная в этом году ВОЗ «модель противотуберкулезной помощи, ориентированной на нужды людей».
Основной посыл социальной медицины прост в теории и крайне сложен на практике: необходимо работать с социальными факторами, которые препятствуют своевременному получению медицинской помощи и нахождению пациента на курсе лечения. Чем, кстати, активно занимались в Советском Союзе.
Нужна материальная помощь больным и их семьям; в зависимости от конкретного случая это могут быть транспортные субсидии, льготы, в том числе по оплате коммунальных услуг, пособия, продуктовые пайки или талоны, организация дополнительного питания. Нужна психологическая помощь, например, консультирование или группы поддержки. Меньше случаев прерванного и неадекватного лечения — меньше устойчивых микроорганизмов в обществе.
На уровне организации медицинской помощи нужна гибкость в выборе формата лечения и междисциплинарное взаимодействие. В зависимости от жизненных обстоятельств пациента и формы его заболевания лечение может осуществляться не только в стационаре, но и на дому, амбулаторно, на уровне местных сообществ (пациентских организаций, например). А само противотуберкулезное лечение может быть интегрировано с программами лечения ВИЧ-СПИДа, с наркологическими организациями и учреждениями психического здоровья, а также с социальными службами. Такая адаптация к потребностям отдельных пациентов повышает востребованность противотуберкулезной помощи и, соответственно, вероятность того, что источник туберкулеза с лекарственной устойчивостью будет убывать.
 Хоспис для больных туберкулезом людей без определенного места жительства. Архивная фотографияФото: Максим Лунин/PhotoXpress.ru
Хоспис для больных туберкулезом людей без определенного места жительства. Архивная фотографияФото: Максим Лунин/PhotoXpress.ru
И есть несколько вещей, которые не нужно делать. Во-первых — наркоманов следует не сажать, а лечить. Криминализация наркотической зависимости и, как следствие, отсутствие программ снижения вреда (обмена шприцов, заместительной терапии) превращают наркоманов в группу «невидимок», не охваченную ни мерами профилактики, ни инфекционного контроля, ни лечением, в том числе туберкулеза. Во-вторых, в борьбе с эпидемией ВИЧ/СПИДа в стране не следует полагаться на пропаганду традиционных ценностей. Половое просвещение вместе с упомянутыми программами снижения вреда скорее приведет к цели, а заодно снизит заболеваемость туберкулезом. И в-третьих, в учреждениях ФСИН, снизив число заключенных за счет декриминализации наркотической зависимости, необходимо улучшить условия содержания и преодолеть разобщенность тюремной и гражданской медицины, которая приводит к перерывам и проблемам в лечении.
Автор — социолог, доцент Университета Маастрихта
Другие статьи рубрики «Такая Россия»